Activités chirurgicales :
Options thérapeutiques et techniques particulières
Options thérapeutiques
Le CHU de Saint Etienne met à disposition les traitements les plus récents
pour la prise en charge des tumeurs cérébrales.
Une prise en charge pluridisciplinaire
Chaque patient bénéficie d’une évaluation personnalisée au sein d’une
réunion de concertation pluridisciplinaire (RCP).
Cette équipe réunit des spécialistes complémentaires :
- neurochirurgiens
- neurologues
- oncologues (chimio- et radiothérapeutes)
- neuroradiologues
- anatomopathologistes
- neuropsychologues
Ensemble, ils définissent la meilleure stratégie thérapeutique pour chaque
situation.
Cette approche collégiale garantit qualité, sécurité et équité dans les
décisions de soins.
La RCP de neuro-oncologie a lieu chaque lundi à partir de 16h en salle de réunion/bibliothèque du service de radiologie (niveau+1, bâtiment C, hôpital Nord).
La chirurgie : première étape du traitement
Lorsqu’elle est possible, la chirurgie constitue le premier temps du traitement.
Elle peut consister en :
- une biopsie, pour confirmer le diagnostic à partir d’un petit prélèvement de la tumeur,
- ou une exérèse, c’est-à-dire l’ablation complète ou partielle de la tumeur.
Avant toute intervention, le patient rencontre le neurochirurgien, qui
explique les objectifs, le déroulement et les risques de l’opération.
Le chirurgien peut également proposer la conservation d’un échantillon tumoral dans la tumorothèque du CHU, dans le cadre de projets de recherche (avec le consentement du patient).
Une consultation d’anesthésie précède également toute intervention. La plupart des opérations se font sous anesthésie générale, mais certaines peuvent être réalisées en condition éveillée selon les besoins.
Suites opératoires
L’hospitalisation dure en moyenne de 5 à 10 jours, afin d’assurer la
surveillance post-opératoire et d’attendre les résultats de l’analyse
anatomopathologique.
Une consultation de suivi est systématiquement programmée pour l’annonce du
diagnostic et la discussion des traitements complémentaires éventuels
(chirurgie, radiothérapie et/ou chimiothérapie).
Techniques particulières
Les neurochirurgiens du CHU de Saint Etienne maîtrisent à la fois les
techniques opératoires conventionnelles et des procédures innovantes de
haute précision :
- Chirurgie en condition éveillée
- Cartographie fonctionnelle par stimulations électriques intra-opératoires
- Chirurgie guidée par navigation en réalité augmentée : IRM fonctionnelle, tractographie
- Chirurgie de résection guidée par la fluorescence
- Monitorage électrophysiologique intra-opératoire (électrocorticographie, potentiels évoqués somesthésiques et moteurs)
- Système de biopsies en conditions stéréotaxiques, robotisées
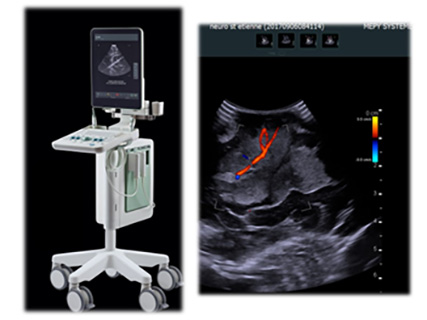
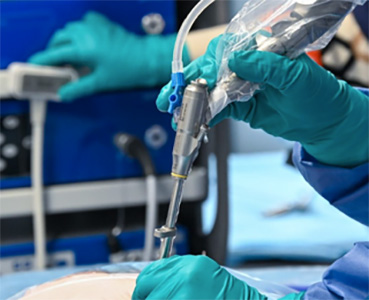
- Echographie peropératoire (cf photo ci dessous)
- Chirurgie endoscopique
- Radiochirurgie stéréotaxique (ouverture prochaine), en collaboration avec le service de radiothérapie.
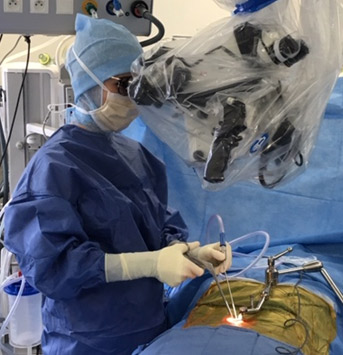
Chirurgie éveillée des tumeurs cérébrales
Cette activité de pointe est réalisée au CHU de Saint-Etienne depuis 2010.
L’objectif est d’enlever des tumeurs cérébrales autrefois considérées inopérables car localisées dans des zones essentielles, tout en préservant les fonctions neurologiques.
Le cerveau étant parfaitement indolore, la chirurgie est réalisée sous anesthésie locale. Le patient effectue des tests sur la table d’opération, par exemples : bouger le bras, compter, parler etc. Dans le même temps, le neurochirurgien applique à la surface du cerveau une stimulation qui va perturber transitoirement (quelques secondes) et de façon très localisée (quelques millimètres) le fonctionnement cérébral. Ceci permet de localiser avec exactitude les fonctions du cerveau et donc de retirer la tumeur avec le maximum de sécurité.
Des tests seront réalisés avant l’intervention, en fonction de la localisation de la tumeur : IRM avec tractographie (Figure 3), tests neuropsychologiques…
La trajectographie permet la visualisation des connexions cérébrales.
Ces images 3D aident à planifier l’intervention en identifiant précisément
les zones à préserver pour une chirurgie plus sûre et plus ciblée.
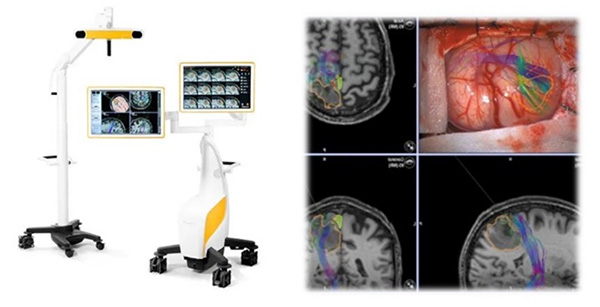
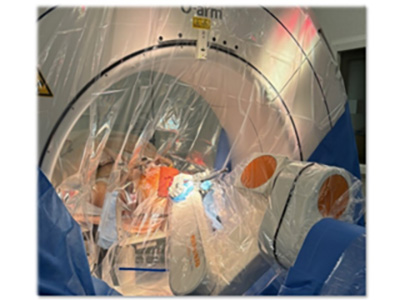
Chirurgie assistée par neuronavigation et robotique
La neuronavigation agit comme un véritable GPS chirurgical photo.
Grâce aux examens d’imagerie (IRM, scanner), elle permet de planifier et de
suivre les gestes opératoires avec une précision millimétrique, en évitant
les zones sensibles du cerveau.
L’utilisation du robot chirurgical renforce encore cette précision, avec une
marge d’erreur inférieure à 0,5 mm (Figure 4).

Endoscopie endonasale
L’endoscopie endonasale est une technique mini-invasive permettant d’accéder
à certaines tumeurs situées à la base du crâne (comme les adénomes
hypophysaires ou les craniopharyngiomes).
Elle utilise le nez et les sinus comme voie d’accès naturelle, sans
ouverture crânienne, réduisant ainsi la douleur, les cicatrices et la durée
d’hospitalisation.
Elle passe par l’emploi :
- De microscopes opératoires (Figure 1)
- D’écarteurs tubulaires permettant de dilater les muscles plutôt que de les couper (Figure 2).
- Ou d’endoscopes chirurgicaux (Figure 3)
- De techniques percutanées permettant de réaliser une stabilisation de la colonne vertébrale guidée par la radiologie à travers de petites incisions. Différents matériels peuvent être implantés par ce biais (vis pédiculaires, ciment).
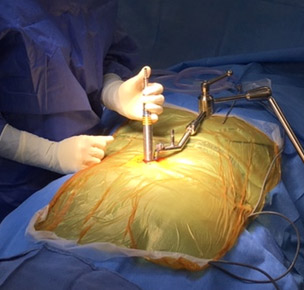
Qu’est ce que la chirurgie endoscopique ?
Cette approche repose sur l’utilisation d’une caméra endoscopique et d’instruments miniaturisés introduits par une incision très réduite
Comment se déroule une chirurgie endoscopique rachidienne ?
- Incision minimale : une petite ouverture de 5 à 10 millimètres permet d’introduire l’endoscope et les instruments chirurgicaux.
- Visualisation en haute définition : la caméra intégrée offre au chirurgien une vision précise et en temps réel de la zone à traiter.
- Traitement ciblé : l’intervention est réalisée avec une grande précision, limitant les atteintes aux tissus environnants et réduisant les suites opératoires.
- Fermeture rapide et discrète : l’incision est refermée simplement, sans points de suture importants, pour une cicatrisation plus rapide.
Certaines chirurgies du rachis (hernie discale, recalibrage), notamment par techniques mini-invasives et endoscopiques, peuvent être réalisées en chirurgie ambulatoire, c’est à dire lors d’une hospitalisation courte où vous entrez en hospitalisation le matin de l’intervention et partez en fin d’après-midi.
Pour toute intervention réalisée en ambulatoire, il faut être prêt à être hospitalisé si les suites opératoires immédiates ne sont pas aussi simples que prévues.
Il est également nécessaire de ne pas être seul le soir de l’intervention, au retour à domicile.
La veille et le matin de l’intervention, vous devez prendre une douche à la Bétadine incluant l’ensemble du corps et les cheveux. Cette étape est essentielle à la prévention du risque d’infection post opératoire.
Vous devrez rester à jeun à partir de minuit soit environ 6heures avant votre arrivée à l’hôpital (tabac compris).
L’admission dans le service de chirurgie ambulatoire se fait à 7H00
Une infirmière vous accueillera dans votre chambre et vous mettrez une tenue de bloc opératoire.
Vous êtes ensuite conduit au bloc opératoire.
La chirurgie est réalisée sous anesthésie générale et dure environ 1 heure.
Vous irez ensuite en salle de réveil avant de regagner votre chambre.
Le lever sera effectué après accord du chirurgien. Les consignes de mobilisations vous seront remises.
Un traitement anti-douleur vous sera administré.
En fin de journée, la sortie sera validée par le chirurgien l’anesthésiste si les conditions médicales sont respectées.
Les ordonnances pour les antalgiques, la kinésithérapie, les pansements et l’arrêt de travail vous seront remis à la sortie.
En cas de problème après votre retour à domicile, vous pourrez appeler le standard du CHU de Saint Etienne au 04.77.82.80.00 et demander le secrétariat de neurochirurgie ou l’interne de garde de neurochirurgie (la nuit ou le week-end)
Le lendemain de l’intervention, l’infirmière du service de chirurgie ambulatoire vous appelera pour s’assurer de l’absence de problème.
Cette activité de pointe est réalisée au CHU de Saint-Etienne depuis 2015.
Objectif :
La stimulation cérébrale profonde est proposée dans la maladie de Parkinson, le tremblement essentiel et les dystonies primaires, lorsque les traitements médicamenteux ne corrigent pas suffisamment le handicap moteur. Le CHU de Saint-Etienne participe également à des programmes de recherche, pour le développement de nouvelles indications, notamment dans le cadre de douleurs chroniques rebelles.
Mise en oeuvre :
L’opération est décidée et proposée après concertation entre plusieurs neurologues, psychiatre, neuropsychologue et neurochirurgiens au terme d’un bilan approfondi et d’une période d’observation prolongée.
La stimulation électrique permet de réguler l’activité de certaines zones du cerveau impliquées dans le trouble observé.
Il ne s’agit pas d’une simple stimulation, mais d’une véritable modulation du fonctionnement cérébral, visant à rétablir un équilibre dans les régions concernées.
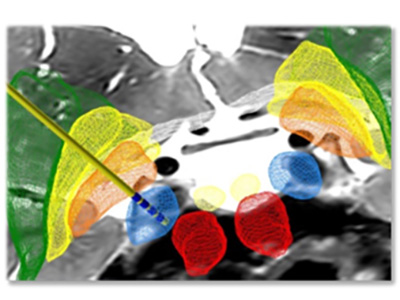
Des électrodes sont insérées dans le cerveau par voie stéréotaxique (mini-invasive), avec une précision millimétrique. Elles sont ensuite connectées à un stimulateur implanté sous la peau, qui délivre de petites doses de courants électriques (non perceptibles) venant corriger les symptômes (Figure 1).
Les résultats attendus permettent d’espérer une amélioration motrice et une diminution des médicaments d’environ 60-70%.
Une opération plus précise, plus sûre et moins longue
Un Robot et un scanner per opératoire assistent le chirurgien en lui
indiquant très précisément l'endroit idéal pour placer l'électrode et le
chemin à parcourir pour y arriver.
Grâce à cette technologie, l’opération est non seulement plus sûre, mais aussi plus rapide.
La douleur chronique est usante avec un impact très important sur la qualité de la vie et le moral. Elle peut être due à un large éventail de maladies du rachis, neurologiques, de blessures ou faire suite à une intervention chirurgicale.
Les récentes techniques de neuromodulation peuvent permettre de traiter efficacement ces douleurs pouvant résister aux médicaments ou lorsque ces derniers sont mal tolérés.
La neurostimulation : une solution pour soulager la douleur chronique.
La neurostimulation est un traitement proposé pour soulager certaines douleurs chroniques d’origine neuropathique, lorsque les autres approches (médicamenteuses ou non) se sont révélées peu efficaces ou mal tolérées en raison d’effets secondaires (fatigue, troubles de la concentration, somnolence, etc.).
Ce traitement consiste à envoyer de légères impulsions électriques vers la moelle épinière, les racines nerveuses ou les nerfs périphériques à l’aide d’une électrode fine (un petit fil) implantée au niveau de la colonne vertébrale ou juste sous la peau.
Ces impulsions modifient la transmission du signal de la douleur vers le cerveau : elles peuvent soit bloquer son passage, soit le brouiller, ce qui réduit la perception douloureuse.
L’objectif principal de la neurostimulation n’est pas de supprimer complètement la douleur, mais de la rendre supportable afin d’améliorer la qualité de vie au quotidien.
Afin de déterminer si vous êtes un candidat à la neurostimulation, une évaluation complète sera réalisée par une équipe pluridisciplinaire dans un centre de traitement de la douleur (par exemple, CETD du CHU de Saint Etienne)
D’autres techniques chirurgicales existent pour le traitement de la douleur chronique: pompes intra-thécales de morphine ; DREZotomie ; thermocoagulation ou décompression vasculo-nerveuse dans la névralgie du trijumeau ; stimulation occipitale dans l’algie vasculaire de la face etc.